Granuloma Eosinofilo
El GE, junto con las enfermedades de:
– Hand-Schüller-Christian (tríada clásica de exoftalmos, diabetes insípida y lesiones de cráneo).
– Letterer-Siwe (linfadenopatía, erupción cutánea, hepatoesplenomegalia, fiebre, anemia y trombocitopenia)
forman la tríada de enfermedades conocidas anteriormente como histiocitosis X y que actualmente reciben el nombre histiocitosis de células de Langerhans (HCL)1.
Los nombres de estas entidades patológicas han cambiado su denominación desde la publicación en 1987 de la Histiocyte Society, basándose en los hallazgos histológicos comunes en todas ellas y dejando de lado los nombres propios (tabla 1)2. Sin embargo, muchos autores continúan utilizando la terminología antigua.
La característica común de estas entidades es la proliferación de células de Langerhans (CL) y su infiltración en diferentes tejidos. Las CL son células dendríticas presentadoras de antígenos y que se originan en la médula ósea. Tienen un tamaño aproximado de 15 micras de diámetro y bordes mal definidos. Destaca la presencia de 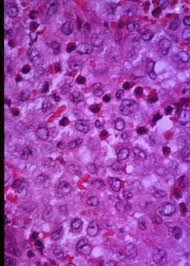 abundante citoplasma eosinofílico y un núcleo excéntrico en forma de «grano de café». También comparten propiedades con monocitos y macrófagos pero poseen diferencias en citomorfología, inmunohistoquímica, ultraestructura e inmunofenotipo, lo que permite su identificación. La mayoría de células de Langerhans tienen en común una serie de marcadores inmunofenotípicos, algunos de los que podemos encontrar son el S-100 y CD1a CD52, CD40 y CD154. Se pueden apreciar pequeñas inclusiones citoplasmáticas lineales en forma bastón o raqueta y de aspecto estriado que reciben el nombre de gránulos de Birbeck3.
abundante citoplasma eosinofílico y un núcleo excéntrico en forma de «grano de café». También comparten propiedades con monocitos y macrófagos pero poseen diferencias en citomorfología, inmunohistoquímica, ultraestructura e inmunofenotipo, lo que permite su identificación. La mayoría de células de Langerhans tienen en común una serie de marcadores inmunofenotípicos, algunos de los que podemos encontrar son el S-100 y CD1a CD52, CD40 y CD154. Se pueden apreciar pequeñas inclusiones citoplasmáticas lineales en forma bastón o raqueta y de aspecto estriado que reciben el nombre de gránulos de Birbeck3.
Inicialmente se propuso que las CL de la piel eran el rasgo patológico común entre estos 3 trastornos, sin embargo posteriormente se ha podido determinar que los histiocitos de las lesiones óseas son muy diferentes si se comparan con los de la piel.
El GE representa el 70% del número total de casos de la HCL, además de ser la más benigna y localizada4. El término GE fue introducido por Lichtenstein y Jaffe en 1940. Se trata de un trastorno infrecuente y de etiología desconocida. Se presenta generalmente en niños y adultos jóvenes entre la primera y tercera década, y afecta preferentemente a varones con una proporción 2-3:1 respecto a las mujeres5.
El GE puede presentarse de forma solitaria o múltiple, monostótico o poliostótico. Los huesos más afectados son los del cráneo, las costillas, la pelvis, los huesos largos, las vértebras y la mandíbula. El cráneo es el sitio más frecuente, y concretamente el hueso frontal4,5.
En el cráneo se presenta como una tumoración que se puede acompañar de sensación dolorosa y aumento de  la sensibilidad alrededor del hueso afectado4. Las lesiones que presentan un crecimiento intracraneal pueden comprimir masa encefálica, y por lo tanto, desarrollar una focalidad neurológica, además se ha observado que aumenta el riesgo de presentar diabetes insípida en las tumoraciones que se localizan en la base del cráneo5.
la sensibilidad alrededor del hueso afectado4. Las lesiones que presentan un crecimiento intracraneal pueden comprimir masa encefálica, y por lo tanto, desarrollar una focalidad neurológica, además se ha observado que aumenta el riesgo de presentar diabetes insípida en las tumoraciones que se localizan en la base del cráneo5.
En ocasiones se encuentra exoftalmos unilateral debido a que la masa tumoral se desarrolla detrás del globo ocular. Debemos sospechar un GE situado en el hueso temporal en las otitis medias resistentes al tratamiento antibiótico, en esta localización también puede ocasionar pérdida de audición. Otra forma de presentación si se localiza en hueso mandibular o maxilar es la debilidad en los dientes adyacentes5.
La imagen radiográfica del GE es principalmente radiolúcida, redondeada u ovalada, de bordes marcados que  tienden a traspasar todas las capas del hueso. Mediante TAC se observan con mayor claridad las características líticas de la lesión y su extensión extraósea hacia los tejidos adyacentes. Se puede observar un foco radiodenso dentro de la lesión, lo que representa hueso residual y es denominado button sequestrum. Actualmente, mediante RMN es posible una limitación más exacta de la lesión y resulta más adecuada para la demostración del edema acompañante en el tejido blando4,5.
tienden a traspasar todas las capas del hueso. Mediante TAC se observan con mayor claridad las características líticas de la lesión y su extensión extraósea hacia los tejidos adyacentes. Se puede observar un foco radiodenso dentro de la lesión, lo que representa hueso residual y es denominado button sequestrum. Actualmente, mediante RMN es posible una limitación más exacta de la lesión y resulta más adecuada para la demostración del edema acompañante en el tejido blando4,5.
La imagen radiológica en el cráneo en ocasiones puede presentarse en forma de sacabocados En los huesos largos, la reacción ósea es muy importante; sin embargo no hay una gran masa de tejidos blandos asociada a esta lesión, y este hecho ayuda a distinguirlo de los tumores malignos como el sarcoma de Ewing.
Por otra parte, a nivel vertebral puede presentarse como una lesión lítica o, alternativamente, puede existir un aplanamiento anormal del cuerpo vertebral. Por último, en la mandíbula aparece como una lesión radiolúcida con márgenes bien limitados y en ocasiones simula áreas focales de enfermedad periodontal avanzada y las piezas dentarias parecen estar flotando1.La experiencia con la tomografía por emisión de positrones (PET) en la evaluación del GE es limitada y su uso está aún en investigación. Los primeros estudios señalan que es muy sensible para detección de lesión y específicos para la fase de actividad5.Los valores de laboratorio habitualmente son normales, aunque pueden encontrarse leucocitosis, eosinofilia, moderada elevación de la VSG y anemia normocrómica.
Para realizar el diagnóstico se debe confirmar histológicamente, ya que las características clínicas y de imagen del GE óseo se puede superponer con múltiples procesos patológicos, incluyendo neoplasias, infecciones y otros tumores benignos del hueso. La biopsia por aspiración con aguja fina adecuada (PAAF) produce el material necesario para el diagnóstico histopatológico5.
La Histiocyte Society ha establecido los criterios necesarios para el diagnóstico de la HCL sobre la base inmunohistoquímica e histopatología. Se puede realizar un diagnóstico de presunción o definitivo. Respecto al diagnóstico de presunción es necesario visualizar mediante microscopia de luz la morfología típica de las células de Langerhans y además 2 o más tinciones positivas para los siguientes marcadores: ATP-asa, S-100, alfa-D-manosidasa y/o lectina.
 Para realizar el diagnóstico definitivo se requiere también la visualización de las CL mediante microscopia de luz y además objetivar gránulos de Birbeck en la célula con microscopio electrónica y/o tinción positiva para CD1a6.
Para realizar el diagnóstico definitivo se requiere también la visualización de las CL mediante microscopia de luz y además objetivar gránulos de Birbeck en la célula con microscopio electrónica y/o tinción positiva para CD1a6.
El GE monostótico es un proceso generalmente benigno con tendencia, en muchos casos, a la remisión espontánea en meses o años, y únicamente sería precisa la observación clínica. Otras posibilidades terapéuticas que han resultado satisfactorias son el curetaje, infiltración mediante corticoide, escisión y la radiación a dosis bajas. La elección de cada una de ellas depende de otros factores como la posibilidad de aparición de fracturas y deformidades dependiendo de su localización o la cercanía a estructuras vitales.
La gran mayoría de los pacientes con GE óseo presentan buena evolución tras aplicar el tratamiento más adecuado a su situación clínica. Por lo tanto, el pronóstico dependerá de la edad, del número de huesos afectados y de la progresión de la enfermedad4,5.
Tratamiento
El tratamiento de granuloma eosinófilo incluye biopsia y curetaje, con o sin injerto. Si se lleva a cabo un curetaje completo, la lesión raramente se repite. La inyección de cortisona también se ha intentado. Una forma alternativa de tratamiento para un paciente que tiene un granuloma eosinófilo en un sitio inaccesible es el uso de dosis bajas (400 a 1000 rads [centigray]) de radiación. La radioterapia, normalmente se reserva para las lesiones en la columna, el cráneo, y, de vez en cuando, el sacro y la pelvis. La proporción total informada de supervivencia para el síndrome de Letterer-Siwe es baja y para el síndrome de Hands-Schuller-Christian es 90%. En nuestra experiencia, la proporción de supervivencia para el granuloma eosinófilo es virtualmente 100 %. El pronóstico para cualquier niño particular se relaciona con la magnitud de afectación el lugar y la edad a la presentación.
Bibliografía
1 C. Alemán-Sánchez,E. Bárbara-Bataller,C. Calvo-García,J.L. Méndez-Suárez,J. Sánchez-Enríquez,G. Miranda-Calderín Granuloma eosinófilo vertebral
Rehabilitación (Madr), 41 (2007), pp. 189-193
2 C. Pedemonte,A. Rojas,L. Romo Histiocitosis de células de Langerhans crónica focal (granuloma eosinófilo) Reporte de un caso Acta Odontol Venez, 43 (2005), pp. 146-150
3 K. Bradford,D. Rosenthal,H. Mankin Langerhans cell histiocytosis
Skeletal Radiol, 36 (2007), pp. 95-103 Medline
4 P. Fernández,G. Orejas,I. Riaño,A. Cobo,J.M. Fernández
Tumoración blanda en cráneo An Esp Pediatr, 54 (2001), pp. 521-522 Artículo | Medline
5 McClain K. Langerhans cell histiocytosis (eosinophilic granuloma) of bone [monografía en Internet]: Uptodate; 2010 [consultado 2/2011]. Disponible en: http://www.uptodate.com.
6 A. Milena,R. Restrepo,A. Ochoa Histiocitosis de células de Langerhans
Rev Asoc Col Dermatol, 17 (2009), pp. 34-44

